Πριν από τη μεγάλη διάδοση των υπερήχων και την εφαρμογή τους στη Μαιευτική, η εντόπιση του πλακούντα ήταν πραγματικό πρόβλημα για το μαιευτήρα. Κύριο ενδιαφέρον υπήρχε να διαγνωσθεί ο προδρομικός πλακούντας ή η πρόωρη αποκόλληση του. Σήμερα με τη χρήση των υπερήχων όχι μόνο δεν υπάρχει πρόβλημα στην εντόπιση του πλακούντα, αλλά δίνεται και η δυνατότητα ακόμα να εξεταστεί η υφή και η ωριμότητα του, η παρουσία ενδοπλακουντικών βλαβών, οι περιπτώσεις ανώμαλης πρόσφυσής του, η αποκόλληση του πλακούντα καθώς και η οπισθοπλακούντια περιοχή.
Μάλιστα, τα τελευταία χρόνια ο πλακούντας λαμβάνει ιδιαίτερης προσοχής για την αξιολόγηση της σωστής εμβρυϊκής ανάπτυξης. Η εξέταση του πλακούντα από έναν ειδικό υπερηχογραφιστή σε μία μη ομαλή κύηση μπορεί να δώσει απαντήσεις όσο αφορά στα αίτια και το χρονοδιάγραμμα αυτού του δυσμενούς αποτελέσματος. Επειδή οι αλλαγές στον πλακούντα προηγούνται καταστάσεων στο έμβρυο, ο υπερηχογραφιστής μπορεί να χρησιμοποιεί την εμφάνιση του πλακούντα ως ένα σύστημα προειδοποίησης. Για αυτό το λόγο και ο πλακούντας αναφέρεται ως το « μαύρο κουτί » της εγκυμοσύνης.
Η ωριμότητα του πλακούντα στο υπερηχογράφημα – Βαθμολογία
Με την πάροδο της εγκυμοσύνης η υπερηχογραφική εικόνα του πλακούντα υφίσταται αλλαγές. Μετά το τέλος του πρώτου τριμήνου, το χόριο, το παρέγχυμα του πλακούντα και ο βασικός φθαρτός μπορεί να φανούν καθαρά, οπότε και παρακολουθείται η εξέλιξή τους. Επιπλέον, συμβαίνει σταδιακή εναπόθεση ασβεστίου στον πλακούντα κάτι που θεωρείται μία φυσιολογική διεργασία. Μακροσκοπικά, οι ασβεστοποιημένες περιοχές φαίνονται πιο συχνά μετά την 36η εβδομάδα της εγκυμοσύνης στο 19% των περιπτώσεων. Οι περιοχές αυτές βρίσκονται συνήθως στη βασική περιοχή του πλακούντα, αλλά μπορεί να βρεθούν και στο παρέγχυμά του σε εναποθέσεις ινικής ή σε έμφρακτα του πλακούντα. Στο υπερηχογράφημα εμφανίζονται ως ισχυρές αντανακλάσεις στο παρέγχυμα που παράγουν «ακουστική σκιά» πίσω τους. Όλα τα παραπάνω υπερηχογραφικά ευρήματα στις περιοχές αυτές αποτέλεσαν τη βάση για ένα σύστημα βαθμολόγησης που χρησιμοποιείται για να περιγραφεί ο πλακούντας καθώς ωριμάζει ( Grannum και συν., 1979 ).
Βαθμός 0 ( Grade 0 ). Τέλος 1ου τριμήνου – Αρχές 2ου τριμήνου.
Όλοι οι πλακούντες αρχίζουν με αυτή την εμφάνιση. Το χόριο είναι λείο. Το παρέγχυμα του πλακούντα είναι τελείως ομοιογενές και η βασική στιβάδα στερείται αντανακλάσεων (Εικ.1 ).
Βαθμός I ( Grade I ). Μέσα 2ου τριμήνου – Αρχές 3ου τριμήνου.
To χόριο εμφανίζει ελαφρούς κυματισμούς. Όταν το έμβρυο βρίσκεται πολύ κοντά, είναι δύσκολο να εκτιμηθεί το στοιχείο αυτό. Το παρέγχυμα του πλακούντα εμφανίζει ηχογενείς περιοχές που διανέμονται τυχαία. Πρόκειται για γραμμές με μήκος 2-4 mm σε μήκος, που έχουν τον επιμήκη άξονά τους παράλληλο με τον επιμήκη άξονα του πλακούντα. Η βασική στιβάδα παραμένει χωρίς αντανακλάσεις (Εικ.2 )
Βαθμός II ( Grade II ). Τέλη 3ου τριμήνου.
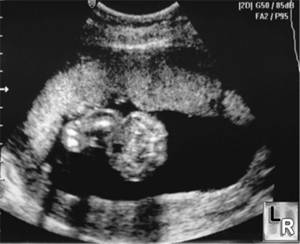
Τώρα το χόριο εμφανίζει εγκοπές στην επιφάνειά του. Μπορεί να υπάρχουν προεκτάσεις των εγκοπών (σαν κόμματα) από το χόριο προς το παρέγχυμα του πλακούντα, αλλά δεν επεκτείνονται σε όλη την απόσταση μέχρι τη βασική στιβάδα. Στο παρέγχυμα διατηρούνται οι τυχαία κατανεμημένες ηχογενείς περιοχές, αλλά γίνονται πιο έντονες. Στη βασική στιβάδα έχουμε γραμμοειδείς ηχογενείς περιοχές με τον επιμήκη άξονά τους παράλληλο με τον επιμήκη άξονα του πλακούντα, που αποτελούν το κύριο χαρακτηριστικό του βαθμού I (Εικ.3 ).
Βαθμός III ( Grade III ). 39η εβδομάδα – Τέλος εγκυμοσύνης.
Το χόριο έχει πολλές εγκοπές. Η προέκταση των εγκοπών αυτών φθάνει μέχρι τη βασική στιβάδα χωρίζοντας τον πλακούντα σε διαμερίσματα ( κοτυληδόνες ). Τουλάχιστο δύο πλήρη διαφράγματα πρέπει να υπάρχουν για να βαθμολογήσουμε ως III. Το παρέγχυμα του πλακούντα μπορεί να εμφανίσει περιοχές χωρίς αντανακλάσεις, που παριστάνουν τις κεντρικές περιοχές των κοτυληδόνων χωρίς λάχνες. Οι αντανακλάσεις στη βασική στιβάδα που εμφανίζονται στο βαθμό II παραμένουν και στο βαθμό III αλλά μπορεί να γίνουν πιο ισχυρές και έχουν « ακουστική σκιά » πίσω τους (Εικ.4 ).
Δεν είναι συνηθισμένο να υπάρχουν δύο διαφορετικοί τύποι πλακούντα στο ίδιο υπερηχογράφημα. Αν όμως συμβεί αυτό λαμβάνεται υπόψη ο μεγαλύτερος βαθμός. Πολλοί παράγοντες άλλωστε συνοδεύουν την ωριμότητα του πλακούντα. Μεταξύ αυτών, το ασβέστιο και η ινική με τις εναποθέσεις τους στον πλακούντα είναι υπεύθυνοι για τη χαρακτηριστική εμφάνιση που περιγράφηκε.
Η τεχνική που χρησιμοποιείται για την εξέταση του πλακούντα στο υπερηχογράφημα έχει μεγάλη σημασία για τη βαθμολόγησή του. Η δέσμη των υπερήχων πρέπει να είναι κάθετη στον επιμήκη άξονα του πλακούντα. Προβλήματα υπάρχουν όταν ο πλακούντας βρίσκεται σε πλάγια θέση ή στον πυθμένα, οπότε εξετάζει κανείς εγκάρσια στον επιμήκη άξονα, αντί να είναι σε ορθή γωνία με τον πλακούντα.
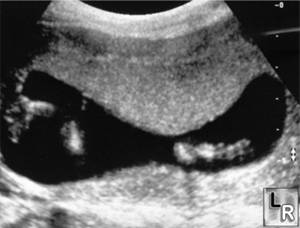
Εικ. 1. Πλακούντας βαθμού ωριμότητας 0. Λείο χόριο, ομοιογενές παρέγχυμα, βασική στιβάδα χωρίς αντανακλάσεις
Εικ. 2. Πλακούντας βαθμού ωριμότητας I. Χόριο με ελαφρούς κυματισμούς, παρέγχυμα με ηχογενείς περιοχές, βασική στιβάδα χωρίς αντανακλάσεις.
Εικ. 3. Πλακούντας βαθμού ωριμότητας II. Χόριο με εγκοπές, παρέγχυμα με ηχογενείς περιοχές, βασική στιβάδα με γραμμοειδείς αντανακλάσεις.
Εικ. 4. Πλακούντας βαθμού ωριμότητας III. Χωρισμός σε κοτυληδόνες, με κεντρικές περιοχές χωρίς αντανακλάσεις, βασική στιβάδα με ισχυρές αντανακλάσεις λόγω αποτιτανώσεων.
Η βαθμολογία του πλακούντα και η ωριμότητα των πνευμόνων του εμβρύου
Ο Grannum και συν. (1979) ανακοίνωσαν συσχέτιση μεταξύ των βαθμών του πλακούντα και της εμβρυϊκής πνευμονικής ωριμότητας. Σε ασθενείς με φυσιολογική εγκυμοσύνη στις 4 τελευταίες εβδομάδες της εγκυμοσύνης, ο βαθμός I συνοδεύεται με 67,6% θετική σχέση λεκιθίνης – σφιγγομυελίνης ( L/S ), ο βαθμός II με 87,5% και ο βαθμός III με 100%!! Πολλοί ερευνητές ανακοίνωσαν παρόμοια αποτελέσματα και μάλιστα χρησιμοποιώντας real-time συσκευές. Άλλοι ερευνητές διαφωνούν με τη συσχέτιση ωριμότητας στο βαθμό III και αναφέρουν περιπτώσεις που δεν είχαν καλά αποτελέσματα σε νεογνά με ώριμο πλακούντα στο υπερηχογράφημα.
Επιπλέον ένα νέο σύστημα βαθμολόγησης έχει αναπτυχθεί για να βελτιωθεί η πρόβλεψη της πνευμονικής ωριμότητας των νεογνών σε σχέση με τον πλακούντα. Αυτό το σύστημα ταξινομεί τον πλακούντα σε:
- Ανώριμο: Βαθμός 0 μέχρι II χωρίς καθόλου βαθμό III
- Ενδιάμεσο: Μερικά τμήματα του πλακούντα βαθμολογούνται ως III
- Ώριμο: Εξολοκλήρου πλακούντας βαθμού III
Η κύρια διαφορά ανάμεσα στις δύο ταξινομήσεις είναι ότι στην τροποποιημένη ταξινόμηση μόνο οι πλακούντες που παρουσιάζουν βαθμό 3 σε όλο το τμήμα τους θεωρούνται ώριμοι.
Η βαθμολογία του πλακούντα και η ηλικία εγκυμοσύνης
Ο βαθμός 0 του πλακούντα παριστάνει το αρχικό στάδιο για όλους τους πλακούντες. Ο μέσος όρος ηλικίας για τον κάθε βαθμό είναι 31 εβδομάδες για το βαθμό I, 36 εβδομάδες για το βαθμό II και 38 εβδομάδες για το βαθμό III. Ο πλακούντας δεν περνάει υποχρεωτικά όλα τα στάδια της ωριμότητας. Όσο αφορά την παράταση της εγκυμοσύνης αναφέρεται ότι μετά την 42η εβδομάδα το 55% των πλακούντων είναι βαθμού II και το 45% βαθμού III, ενώ είναι ασυνήθιστο να βρει κανείς βαθμό I πλακούντα.
Η βαθμολογία του πλακούντα και οι επιπλοκές της εγκυμοσύνης
Η εξέταση του πλακούντα σε εγκυμοσύνες υψηλού κινδύνου, με ιδιοπαθή υπέρταση, προεκλαμψία, διαβήτη, υπολειπόμενη ανάπτυξη στο έμβρυο ή έμβρυα Rh ευαισθητοποιημένων μητέρων μπορεί να αποκαλύψει μία επιβράδυνση ή επιτάχυνση στη διαδικασία ωρίμανσης. Σε ασθενείς με ιδιοπαθή υπέρταση και υπολειπόμενη ανάπτυξη του εμβρύου μπορεί να εμφανίζεται μία επιτάχυνση στην ωρίμανση. Θεωρείται συνηθισμένο φαινόμενο να βρίσκει κανένας ένα πλακούντα βαθμού III πριν από την 35η εβδομάδα σε εγκυμοσύνη που επιπλέκεται με προεκλαμψία. Αντίθετα σε μία Rh ευαισθητοποιημένη μητέρα μπορεί να υπάρχει επιβράδυνση στην ωρίμανση, ενώ ένας βαθμός 0 που εμφανίζεται μετά την 32η εβδομάδα πρέπει να βάζει σε σκέψεις για παρουσία διαβήτη της εγκυμοσύνης και να γίνεται ανάλογη διερεύνηση. Θεωρείται δηλαδή, ότι όπως επιβραδύνεται η ωριμότητα των πνευμόνων, έτσι επιβραδύνεται και η ωριμότητα του πλακούντα στις καταστάσεις αυτές.
Ωστόσο, στο σημείο αυτό πρέπει να τονιστεί ότι σήμερα, με τη χρήση του Doppler στη μαιευτική, η βαθμολόγηση της ωριμότητας του πλακούντα κατά Grannum από πολλούς ερευνητές και μαιευτήρες τείνει να εκλείψει.
Θέση του πλακούντα
Ο εντοπισμός του πλακούντα αποτελεί μέρος της συνηθισμένης εξέτασης στη μαιευτική υπερηχογραφία. Για τον καθορισμό της θέσης του πλακούντα είναι απαραίτητος ο σωστός προσανατολισμός.
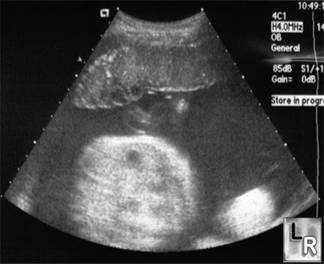
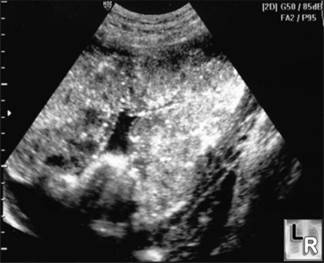
Μεγάλο ποσοστό πλακούντων εντοπίζονται στο πρόσθιο τοίχωμα της μήτρας, ώστε να καταλαμβάνουν το πάνω μέρος της οθόνης στη συσκευή των υπερήχων (Εικ.5). Αυτή η εντόπιση σε συνδυασμό με παχύσαρκη ασθενή, δημιουργεί προβλήματα στην απεικόνιση των διαφόρων υφών και οργάνων στο έμβρυο. Αντίθετα, σε πλακούντα που προσφύεται στο οπίσθιο τοίχωμα της μήτρας και εμφανίζεται στο κάτω μέρος της οθόνης, υπάρχει καμία φορά πρόβλημα από την παρεμβολή του εμβρύου και την ακουστική σκιά που παράγουν τα συμπαγή του στοιχεία (οστά). Αρκετοί πλακούντες επεκτείνονται ή εντοπίζονται αποκλειστικά στον πυθμένα της μήτρας (Εικ.6). Τις περισσότερες όμως φορές ο πλακούντας καταλαμβάνει το πρόσθιο ή το οπίσθιο τοίχωμα της μήτρας με επέκταση προς το δεξιό ή αριστερό πλάγιο τοίχωμα.
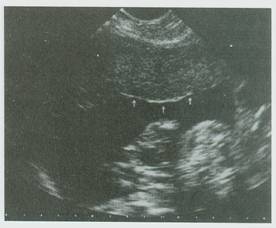
Εικ.5. Πλακούντας πρόσθιου τοιχώματος. Διαφέρει από το υπόλοιπο τοίχωμα της μήτρας, γιατί οι υμένες αντανακλούν έντονα (βέλη).
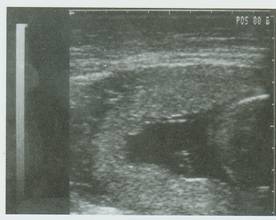
Εικ.6. Πυθμενικός Πλακούντας
Προδρομικός πλακούντας
Ιδιαίτερη σημασία για την έκβαση μίας εγκυμοσύνης έχει ο πλακούντας που εμφυτεύεται και αναπτύσσεται στο κατώτερο τμήμα της μήτρας και ονομάζεται προδρομικός.
Χαμηλή εντόπιση του πλακούντα σε πρώιμα στάδια (πριν την 20η εβδομάδα) αποκαλύπτεται υπερηχογραφικά σε ποσοστό 5% περίπου. Συνήθως όμως δε δημιουργεί προβλήματα στην κάθοδο του εμβρύου τη στιγμή του τοκετού, αφού στο 90% των περιπτώσεων παρατηρείται «μετατόπιση» του πλακούντα σε φυσιολογικές θέσεις. Αυτό το φαινόμενο αναφέρθηκε για πρώτη φορά το 1973 και περιγράφηκε ως «μετανάστευση του πλακούντα». Οφείλεται στο ότι καθώς προχωρεί η εγκυμοσύνη το κατώτερο τμήμα της μήτρας διατείνεται και συμπαρασύρει τον πλακούντα προς τα άνω (Εικ.7). Συμβαίνει κυρίως όταν ο πλακούντας προσφύεται στο οπίσθιο τοίχωμα, ενώ νεότερες μελέτες απέδειξαν ότι ακόμα και παραχείλιοι ή επιχείλιοι πλακούντες, διαπιστωμένοι μεταξύ 20 και 30 εβδομάδων, μεταναστεύουν προς τα άνω, κάτι όμως που δεν παρατηρείται στους επιπωματικούς. Ο προδρομικός πλακούντας δε φαίνεται να μετακινείται προς τα άνω μετά την 30η εβδομάδα.
Στο 3ο τρίμηνο της κύησης παρουσιάζεται σε συχνότητα 0,5-1%.
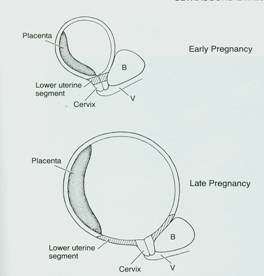
Εικ.7. «Μετανάστευση του πλακούντα». Καθώς προχωρεί η εγκυμοσύνη το κατώτερο τμήμα της μήτρας διατείνεται και συμπαρασύρει τον πλακούντα προς τα άνω.
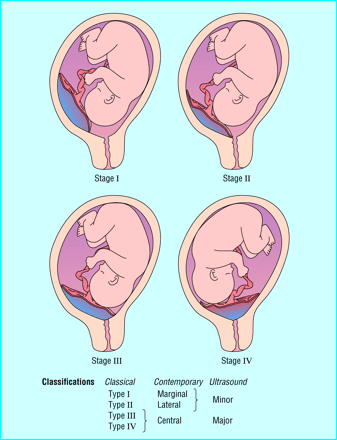
Ανάλογα με τη θέση ανάπτυξης του προδρομικού πλακούντα, όπως διαπιστώνεται υπερηχογραφικά, διακρίνουμε 4 βαθμούς της επιπλοκής αυτής (Εικ.8):
- Βαθμός I ή χαμηλή πρόσφυση: ο πλακούντας επεκτείνεται στο κατώτερο τμήμα της μήτρας, αλλά δεν φθάνει στο έσω τραχηλικό στόμιο.
- Βαθμός II ή παραχείλιος: ο πλακούντας φθάνει στο έσω τραχηλικό στόμιο, αλλά δεν το καλύπτει (Εικ.10).
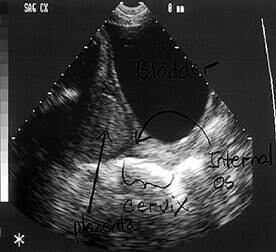
- Βαθμός III ή επιχείλιος : ο πλακούντας καλύπτει το έσω τραχηλικό στόμιο, αλλά όταν ο τράχηλος αρχίσει να διαστέλλεται, δεν καλύπτεται πλήρως (Εικ.9, Εικ.11).
- Βαθμός IV ή επιπωματικός (συμμετρικός ή ασύμμετρος πλήρης): ο πλακούντας καλύπτει πλήρως το έσω τραχηλικό στόμιο και τη στιγμή της διαστολής του τραχήλου. Ο πλακούντας μπορεί να προσφύεται και στα δύο τοιχώματα εκατέρωθεν του έσω τραχηλικού στομίου (συμμετρικός) ή στο ένα από τα δύο τοιχώματα (ασύμμετρος).(Εικ.12, Εικ.13).
Ακόμη, οι βαθμοί I και II του προδρομικού πλακούντα αναφέρονται ως ελάσσονες και οι βαθμοί III και IV ως μείζονες.
Προδιαθεσικοί παράγοντες του προδρομικού πλακούντα είναι η πολυτοκία, η μεγάλη ηλικία της μητέρας, η πολύδυμη κύηση, η παρουσία ενδομητρικών συμφύσεων ή ινομυωμάτων στον πυθμένα της μήτρας, η προηγούμενη Καισαρική τομή ή ινομυωματεκτομία και το κάπνισμα.
Ο προδρομικός πλακούντας εκδηλώνεται με κύριο σύμπτωμα την κολπική αιμορραγία, η οποία τις περισσότερες φορές είναι μικρής έντασης, ενώ σπάνια μπορεί να είναι μεγάλη και να προκαλέσει ολιγαιμικό shock στην έγκυο (επιπωματικός πλακούντας). Σε ποσοστό 7% περίπου είναι ασυμπτωματικός και διαγιγνώσκεται τυχαία στο συνήθη υπερηχογραφικό έλεγχο. Συχνά συνδυάζεται με ανώμαλο σχήμα και προβολή του εμβρύου, όταν η εγκυμοσύνη φθάσει στο τέλος. Δηλαδή, η προβολή μπορεί να είναι ισχιακή και το σχήμα εγκάρσιο, ενώ στην κεφαλική προβολή η κεφαλή παραμένει σε υψηλά επίπεδα εντός της πυέλου
Εικ.8.
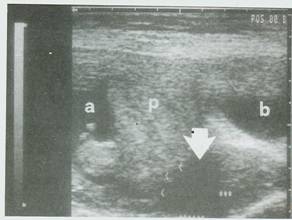
Εικ.9. Επιχείλιος πλακούντας (Ρ) που καλύπτει το έσω τραχηλικό στόμιο με το 1/5 της μάζας του. Αιμάτωμα (βέλος) μεταξύ πλακούντα(<) και έσω τραχηλικού στομίου(***). (α) Αμνιακό υγρό.
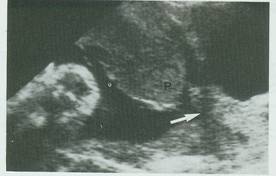
Εικ.10. Παραχείλιος πλακούντας (Ρ) που πλησιάζει το έσω τραχηλικό στόμιο (βέλος).
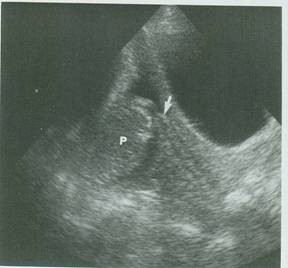
Εικ.11. Επιχείλιος πλακούντας (Ρ) που καλύπτει το έσω τραχηλικό στόμιο (βέλος).
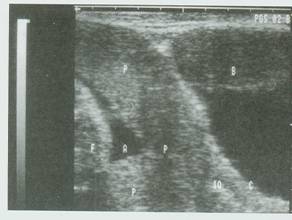
Εικ.12. Επιπωματικός πλακούντας (Ρ) που καλύπτει το έσω τραχηλικό στόμιο (ΙΟ) του τραχήλου ( C). (ΕΟ) έξω τραχηλικό στόμιο, (Β) ουροδόχος κύστη, (Α) Αμνιακό υγρό, (F) έμβρυο.
Εικ.13. Επιπωματικός πλακούντας.
Υπερηχογραφική Προσπέλαση Προδρομικού Πλακούντα
Η μέθοδος εκλογής για τη διάγνωση του προδρομικού πλακούντα είναι οι υπέρηχοι. Το διακοιλιακό υπερηχογράφημα θέτει τη διάγνωση σε ποσοστό που κυμαίνεται από 90-98%. Τα σπάνια διαγνωστικά λάθη οφείλονται:
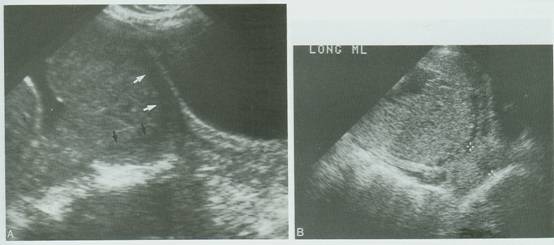
- Σε υπερδιάταση της ουροδόχου κύστης. Η υπερπλήρης κύστη πιθανόν συμπιέζει το πρόσθιο μυομήτριο του κατώτερου τμήματος της μήτρας προς το οπίσθιο, με αποτέλεσμα τη φαινομενική τοποθέτηση του έσω τραχηλικού στομίου μερικά εκατοστά εγγύς της πραγματικής του θέσης. Εάν το φαινομενικό μήκος του τραχήλου είναι περίπου 3,5εκ., είναι πιθανό ότι ο τράχηλος επιμηκύνεται τεχνητά από τον υπερκείμενο όγκο της κύστης. Για να αποκλείσουμε την ύπαρξη προδρομικού πλακούντα θα πρέπει να ξαναεξετάσουμε υπερηχογραφικά την έγκυο αφού αδειάσει εν μέρει την ουροδόχο κύστη (Εικ.14).
- Στην παρουσία συστολών του μυομητρίου. Κατά τη συστολή το μυομήτριο γίνεται πιο παχύ ομοιάζοντας έτσι με πλακούντα. Εναλλακτικά, η συστολή μπορεί να έλκει το άκρο του πλακούντα προς το έσω τραχηλικό στόμιο. Εάν το πάχος του μυομητρίου φαίνεται να είναι μεγαλύτερο από 1,5εκ περίπου πρέπει να θεωρείται συστολή και να επαναληφθεί η εξέταση συνήθως μετά από 30 λεπτά.
- Στην παρουσία ινομυωμάτων ή θρόμβων αίματος
- Στην οπίσθια θέση του πλακούντα, όπου ο ακριβής προσδιορισμός του κάτω χείλους του παρεμποδίζεται από την κεφαλή του εμβρύου. Η εξέταση από τα πλάγια τοιχώματα της μήτρας μπορεί να υπερπηδήσει αυτό το εμπόδιο και να επιτρέψει την υπερηχογραφική απεικόνιση του κατώτερου τμήματος. Εναλλακτικά, τοποθετώντας την έγκυο σε θέση με την κεφαλή προς τα κάτω μπορεί να μετατοπιστεί το τμήμα του εμβρύου που προβάλλει και να φανεί το οπίσθιο μυομήτριο πάνω από το έσω τραχηλικό στόμιο.
Εικ.14. (Α, Β) Επιπωματικός Πλακούντας. Α. Ο πλακούντας καλύπτει και το πρόσθιο (λευκά βέλη) και το οπίσθιο(μαύρα βέλη) τοίχωμα εκατέρωθεν του έσω τραχηλικού στομίου. Δεν υπάρχει καμία αλλαγή στην εμφάνιση όταν η ουροδόχος κύστη είναι πλήρης. Β. Ο πλακούντας βρίσκεται στο κέντρο της περιοχής πάνω από το έσω τραχηλικό στόμιο (αστερίσκος).
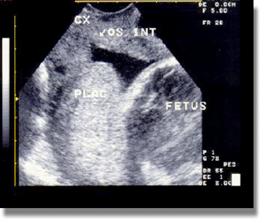
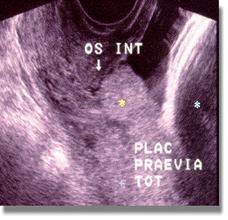
Διακολπικό Υπερηχογράφημα
Η διακολπική υπερηχογραφία συμπληρώνει το διακοιλιακό υπερηχογράφημα στη διάγνωση του προδρομικού πλακούντα, ιδιαίτερα του οπισθίου, όταν αυτό δεν επαρκεί, αυξάνοντας έτσι τη διαγνωστική αξία των υπερήχων. Έχει βρεθεί ότι το διακολπικό υπερηχογράφημα (Εικ.15, Εικ.16) υπερτερεί έναντι του διακοιλιακού στο να θέσει τη διάγνωση και είναι πάντα σωστό στο να την αποκλείσει. Παρέχει εικόνα μεγαλύτερης ευκρίνειας αφενός γιατί χρησιμοποιείται μεγαλύτερη συχνότητα υπερήχων (6-7,5 MHz) και αφετέρου δεν παρεμβάλλεται τμήμα του εμβρύου ανάμεσα στη δέσμη ακτίνων και το κατώτερο οπίσθιο τοίχωμα. Επιπλέον, δε δημιουργείται κίνδυνος αιμορραγίας και ο χρόνος που απαιτείται για την εξέταση είναι μικρότερος.
Εικ.15. Διακολπικό υπερηχογράφημα
Εικ.16. Διακολπικό υπερηχογράφημα
Σε περιπτώσεις αμφιβολιών επιβάλλεται η κολπική εξέταση για τη διάγνωση του προδρομικού πλακούντα. Όμως πρέπει να γίνεται με μεγάλη προσοχή για να αποφεύγεται η πρόκληση μεγάλης αιμορραγίας.
Ενίοτε, έχει χρησιμοποιηθεί και διαπερινεϊκή υπερηχογραφία στη διάγνωση του επιπωματικού πλακούντα (Εικ.17).
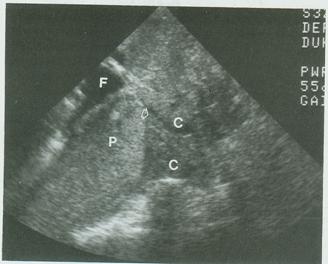
Εικ.17 Επιπωματικός πλακούντας. Ο πλακούντας (Ρ) καλύπτει όλο το έσω τραχηλικό στόμιο (βέλος. F (Αμνιακό υγρό), C (Τράχηλος).
Στα χέρια ενός έμπειρου υπερηχογραφιστή, το υπερηχογράφημα στη διάγνωση του προδρομικού πλακούντα έχει μόνο ένα μικρό ποσοστό ψευδώς θετικών και ψευδώς αρνητικών αποτελεσμάτων. Ωστόσο, πρέπει να επισημάνουμε το γεγονός ότι ένα ψευδώς θετικό αποτέλεσμα θα οδηγήσει πιθανόν σε παρατεταμένη νοσηλεία της εγκύου στο νοσοκομείο, στην επιβάρυνση της με αρκετές εξετάσεις και κυρίως με επιπρόσθετο άγχος για την έκβαση της εγκυμοσύνης της και τέλος, το κυριότερο, με μία Καισαρική τομή που θα μπορούσε να αποφευχθεί. Από την άλλη, όμως, ένα ψευδώς αρνητικό αποτέλεσμα περικλείει τον κίνδυνο μίας σοβαρής αιμορραγίας κατά τον τοκετό, που λανθασμένα δε θα αποδίδεται σε προδρομικό πλακούντα με άμεσο κίνδυνο για τη ζωή της μητέρας και του εμβρύου.
Βαθμός Διείσδυσης του Πλακούντα
Η υπερηχογραφική εξέταση του πλακούντα κατά το 3ο τρίμηνο της κύησης είναι σημαντική όχι μόνο για τον καθορισμό της θέσης πρόσφυσης του πλακούντα αλλά και για τον έλεγχο του βαθμού διείσδυσής του στο ενδομήτριο ή και στο μυομήτριο. Επιπλέον, η ύπαρξη προδρομικού πλακούντα στο υπερηχογράφημα θα πρέπει να βάζει σε υποψία τον υπερηχογραφιστή και για τυχόν διεισδυτικό πλακούντα εφόσον υπάρχει υψηλή συσχέτιση μεταξύ των δύο.
Όταν ο πλακούντας αναπτύσσεται σε μία περιοχή όπου ο υποκείμενος βασικός φθαρτός είναι ανεπαρκής ή απουσιάζει τελείως, υπάρχει σημαντική πιθανότητα οι πλακουντιακές λάχνες να διεισδύσουν στο μυομήτριο. Ανάλογα με το βαθμό διείσδυσης του πλακούντα στο ενδομήτριο ή και στο μυομήτριο διακρίνονται 3 είδη ανώμαλης πρόσφυσης του πλακούντα (Εικ.18):
- ο συμφυτικός πλακούντας, με διείσδυση μόνο στο ενδομήτριο
- ο στιφρός πλακούντας, με διείσδυση μικρού βαθμού στο μυομήτριο
- ο διεισδυτικός πλακούντας, με διείσδυση σε όλο το πάχος του μυομητρίου και πιθανόν σε παρακείμενα όργανα όπως η ουροδόχος κύστη.
Ο πιο συχνός τύπος είναι ο συμφυτικός σε ποσοστό 78% περίπου, έπεται ο στιφρός με 17% και ο διεισδυτικός με 5%.
Οι καταστάσεις αυτές είναι μεν σπάνιες (1:7.000), ωστόσο διατυπώνεται από πολλούς η άποψη ότι αυξάνονται ολοένα και περισσότερο εξαιτίας του αυξανόμενου αριθμού Καισαρικών τομών που διενεργούνται. Παρατηρούνται κυρίως σε πολύτοκες, σε περιπτώσεις προδρομικού πλακούντα, σε προηγηθείσες επεμβάσεις στη μήτρα όπως ινομυωματεκτομή ή απόξεση και σε προηγηθείσα Καισαρική τομή. Συγκεκριμένα, το ποσοστό εμφάνισης συμφυτικού πλακούντα σε σχέση με τους ανωτέρω προδιαθεσικούς παράγοντες έχει ως εξής:
- Καμία προηγηθείσα επέμβαση στη μήτρα + προδρομικός πλακούντας = 4%
- Μία προηγηθείσα Καισαρική τομή + προδρομικός πλακούντας = 10-35%
- Περισσότερες από μία Καισαρικές τομές + προδρομικός πλακούντας = 60-65%
Στις περιπτώσεις αυτές ο πλακούντας αναπτύσσεται και στο σημείο της υπάρχουσας ουλής με αποτέλεσμα να μην αναπτύσσεται βασικός φθαρτός και να δημιουργούνται ανώμαλες συμφύσεις μεταξύ του πλακούντα και του τοιχώματος της μήτρας.
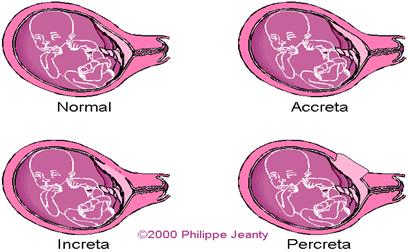
Εικ.18. P.accreta-Συμφυτικός π. , P.increta-Στιφρός π. , P.percreta-Διεισδυτικός π.
Οι επιπλοκές οφείλονται στο γεγονός ότι είναι δύσκολο ως και αδύνατο να αποκολληθεί τελείως ο πλακούντας από το τοίχωμα της μήτρας μετά τον τοκετό. Αυτό έχει ως αποτέλεσμα σοβαρή αιμορραγία που αντιμετωπίζεται, αναλόγως με το βαθμό διείσδυσης του πλακούντα, με απόξεση ως και με απολίνωση της έσω λαγονίου αρτηρίας, υστερεκτομή και αγγειογραφικό εμβολισμό. Ακόμη υπάρχει αυξημένος κίνδυνος λοίμωξης μετά τον τοκετό σε περίπτωση που απομείνει κάποιο τμήμα του πλακούντα μέσα στη μήτρα. Στη δυσμενή περίπτωση του διεισδυτικού πλακούντα προσβάλλεται και η ουροδόχος κύστη, γεγονός που πρέπει να αντιμετωπιστεί εγκαίρως.
Υπερηχογραφική Διάγνωση
Η υπερηχογραφική διάγνωση του συμφυτικού (στιφρού και διεισδυτικού) πλακούντα είναι δύσκολη. Βασίζεται στα εξής υπερηχογραφικά ευρήματα (Εικ.19):
- Σημαντική λέπτυνση ή απουσία του υποηχογενούς διαστήματος, που αντιστοιχεί στο μυομήτριο, ανάμεσα στον πλακούντα και τον ορογόνο χιτώνα της μήτρας
- Λέπτυνση, ανωμαλία ή διακοπή της συνέχειας του γραμμοειδούς υπερηχογενούς διαστήματος ανάμεσα στον ορογόνο της μήτρας και την ουροδόχο κύστη
- Επέκταση της ηχογένειας του πλακουντιακού ιστού διαμέσου του μυομητρίου
- Πολλαπλές διαπλακουντικές «λίμνες» (υποηχογενείς κυστοειδείς περιοχές) που πιθανόν οφείλονται σε μη φυσιολογική ροή αίματος λόγω έλλειψης φυσιολογικού φθαρτού
- Διήθηση της ουροδόχου κύστης σε περίπτωση διεισδυτικού πλακούντα (Εικ.20).
Η διάγνωση είναι ευκολότερη σε περίπτωση πρόσθιου πλακούντα καθώς στη θέση αυτή απεικονίζεται καλύτερα το όριο μεταξύ των επιφανειών του πλακούντα και του μυομητρίου.
Επίσης, για την τελική διάγνωση του στιφρού ή διεισδυτικού πλακούντα χρησιμοποιείται το διακολπικό υπερηχογράφημα , το Doppler καθώς και η μαγνητική τομογραφία.
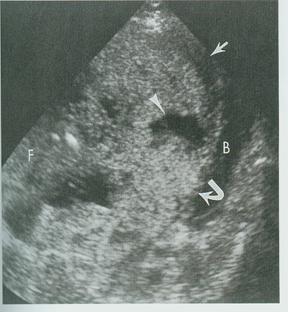
Εικ.19. Στιφρός πλακούντας. Οβελιαία τομή. Το οπισθοπλακουντικό όριο μυομητρίου/ φθαρτού (βέλος) εξαφανίζεται όπου ο πλακούντας διεισδύει στο μυομήτριο (τοξοειδές βέλος). Παρατηρείται και διαπλακουντική «λίμνη» (κεφαλή βέλους). Ουροδόχος κύστη(Β), έμβρυο(F), P(πλακούντας).
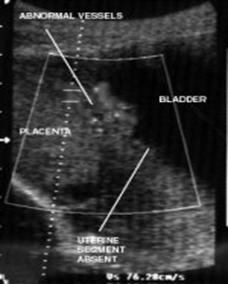
Εικ.20. Διακοιλιακό υπερηχογράφημα. Πρόσθιος διεισδυτικός πλακούντας. Φαίνονται νεοσχηματιζόμενα αγγεία μεταξύ μήτρας και ουροδόχου κύστης. Το υποκείμενο τμήμα της μήτρας είναι εξαιρετικά λεπτό ή λείπει.
Δούρλιου Βασιλική, Φοιτήτρια Ιατρικής Σχολής

Δεν υπάρχουν σχόλια:
Δημοσίευση σχολίου